- 医療法人清仁会>
- 水無瀬病院>
- 診療科のご案内>
- 一般・消化器外科・胃腸科>
- 下部消化管(小腸・大腸・直腸)疾患
大腸について
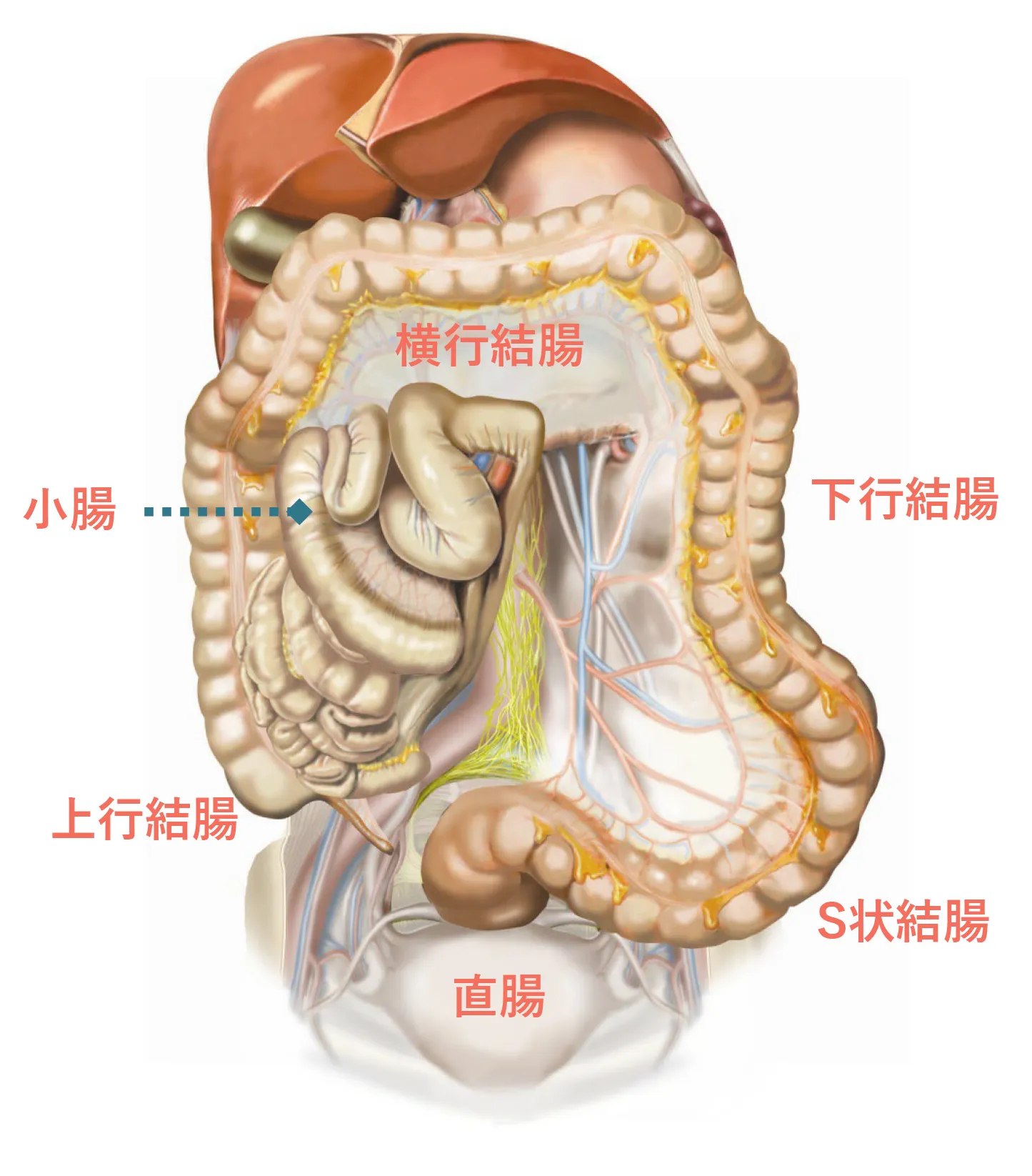
大腸は小腸から続き、長さは約1.5~2メートルで、結腸(上行結腸、横行結腸、下行結腸、S状結腸)、直腸に分けられます。
水分やミネラルを吸収し、便を作るはたらきをしています。
食事をして、便が排泄されるまでは通常24〜72時間かかります。
大腸にとどまる時間が長すぎると、水分の吸収が過剰になされ便秘を引き起こします。逆に、時間が短いと下痢を起こします。
大腸の病気
- 悪性の病気:
- 大腸がん、遺伝性大腸腫瘍、消化管神経内分泌腫瘍、など
- 良性の病気:
- 炎症性腸疾患(潰瘍性大腸炎、クローン病)、過敏性腸症候群、感染性腸炎、虫垂炎、憩室炎、虚血性大腸炎、腸閉塞、大腸ポリープ、など
大腸には様々な病気が発生しますが、特に近年は高齢化や食生活の欧米化などに伴い、大腸がんが増加しています。
最新がん統計のまとめから部位別がん死亡の2018年の順位では、女性ではがん死因の1位になっており、男性では3位になっており、10年後には1位になると予想されます。
大腸がんについて
- 大腸(結腸・直腸・肛門)に発生するがんには、腺腫という良性のポリープががん化して発生するものと、正常な粘膜から直接発生するものがあります。
- 大腸がんの発生は、生活習慣と関わりがあるとされています。赤肉(牛、豚、羊など)や加工肉(ベーコン、ハム、ソーセージなど)の摂取、飲酒、喫煙により大腸がんの発生する危険性が高まります。また、体脂肪の過多、腹部の肥満、高身長といった身体的特徴をもつ人で、大腸がんを発生する危険性が高いといわれています。
大腸がんの発生
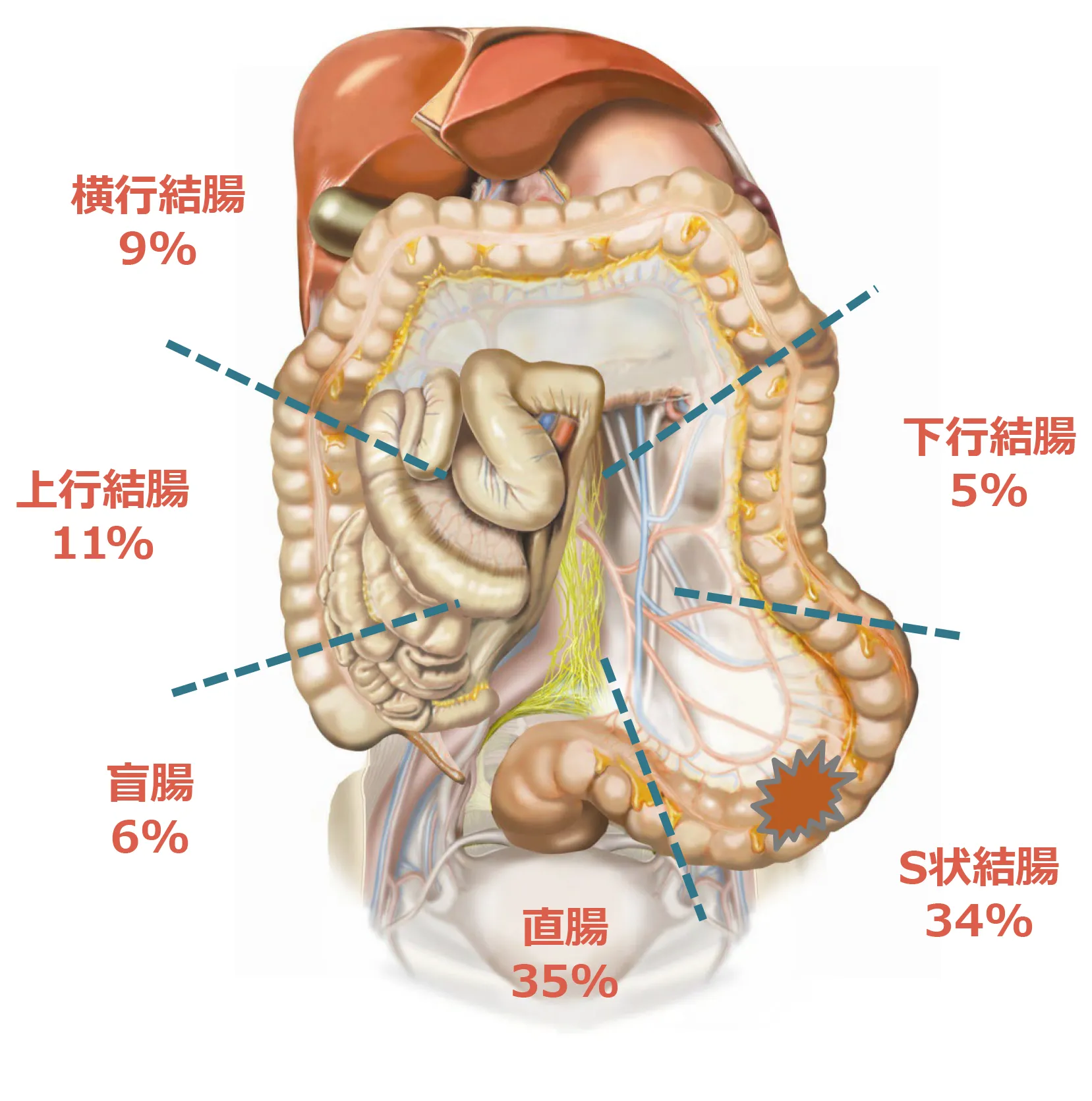
全大腸に発生する可能性がありますが、約70%は、S状結腸、直腸に発生するといわれています。
年齢別の割合は、40歳代付近から増加し始め、高齢になるほど高くなります。
早期のものは無症状ですが、進行すると症状が出現することがあります。代表的な症状としては血便、排便習慣の変化(便秘、下痢)、便柱狭小化、腹痛、嘔吐、残便感などです。
がんの進展形式
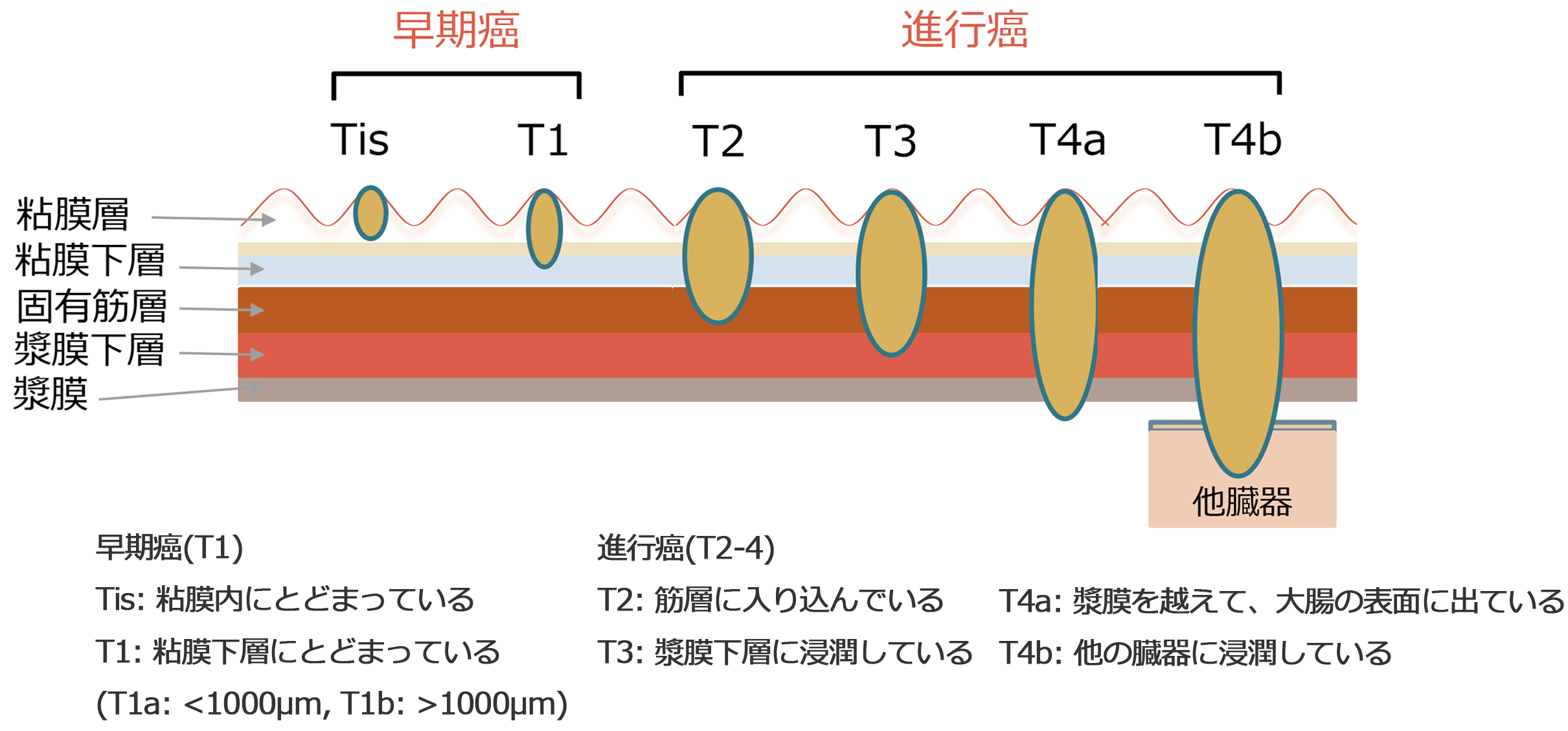
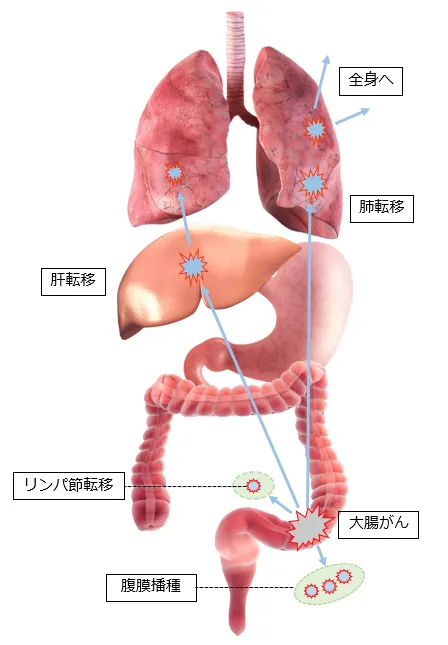
大腸粘膜に発生したがんは、次第に大腸の壁に深く侵入し、大腸の壁の外まで広がり、腹腔内に散らばったり、大腸の壁の中のリンパ液や血液の流れに乗って、肝臓、肺やリンパ節など他の臓器に転移したりします。
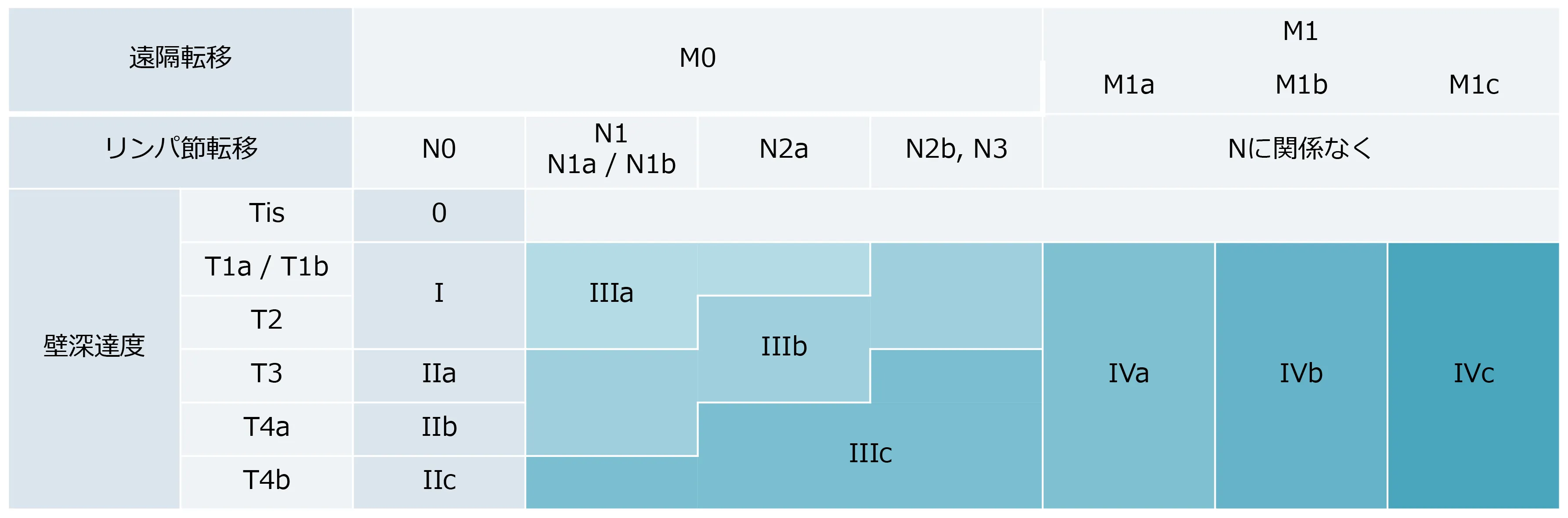
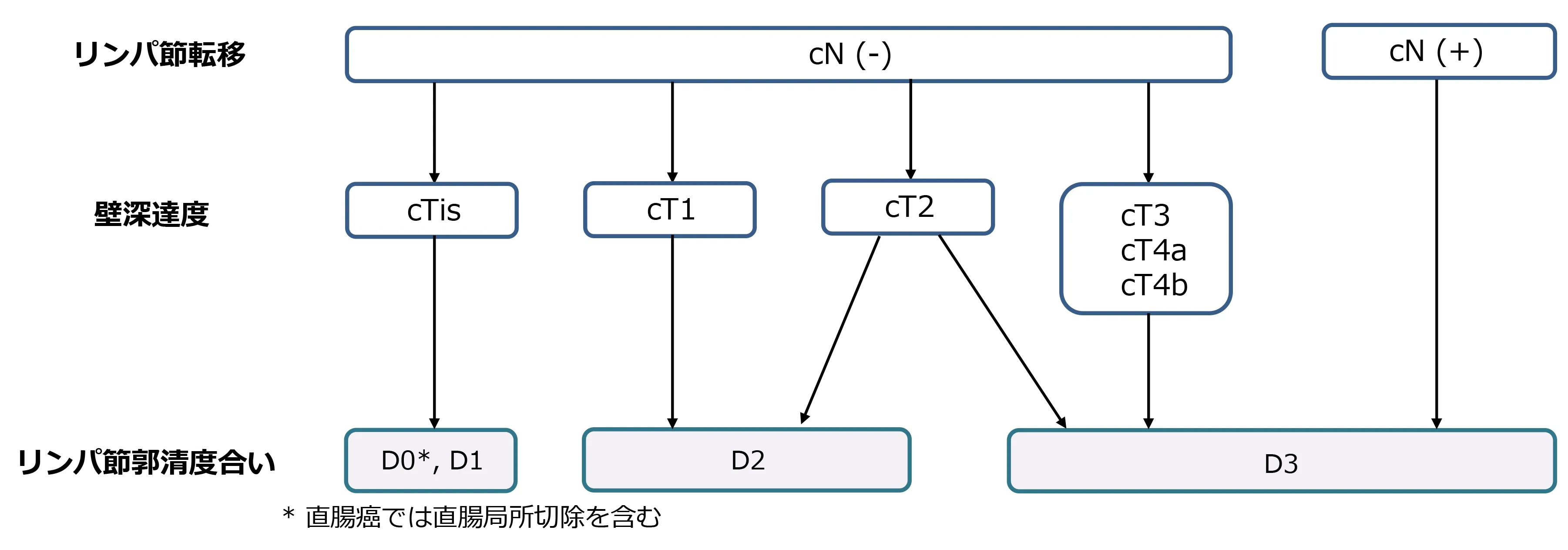
がん周囲のリンパ節
N0:リンパ節転移を認めない
N1:腸管傍、中間リンパ転移総数が3個以下(N1a:1個、N1b:2~3個)
N2:腸管傍、中間リンパ節転移が4個以上(N2a:4~6個、N2b:7個以上)
N3:主リンパ節に転移を認める
がんの遠隔転移
M0:遠隔転移を認めない
M1:遠隔転移を認める(M1a:1臓器、M1b:2臓器以上、M1c:腹膜転移)
M1c:腹膜転移を認める
M1c1:腹膜転移のみ
M1c1:腹膜転移のみ
大腸がんの治療法
- 外科治療
- 内視鏡治療
- 薬物療法
- 放射線療法
- 緩和医療
などがあります。
大腸がんの治療法は、がんの進み具合、いわゆるステージ(病期)に基づいて決まります。がんが切除できる場合は、内視鏡治療または手術治療が選択されます。しかし、進行度によっては薬物療法や放射線治療が優先される場合があり、再発予防のために薬物療法が行われることもあります。
ステージ0:がんが粘膜の中にとどまっている
ステージI:がんが大腸の壁(固有筋層)にとどまっている
ステージII:がんが大腸の壁(固有筋層)外にまで浸潤している
ステージIII:リンパ節転移がある
ステージIV:遠隔転移(肝転移、肺転移)または腹膜播種がある
ステージ0~Iの治療方針
リンパ節転移の可能性がほとんどなく、粘膜内がんや、粘膜下層に浸潤しているステージIのがんのうち、浸潤の程度が軽い場合は内視鏡治療が考慮されます。また、ステージIでも粘膜下層に深く浸潤している場合や、大きさや存在する部位などにより内視鏡治療が困難な場合には手術治療が行われます。
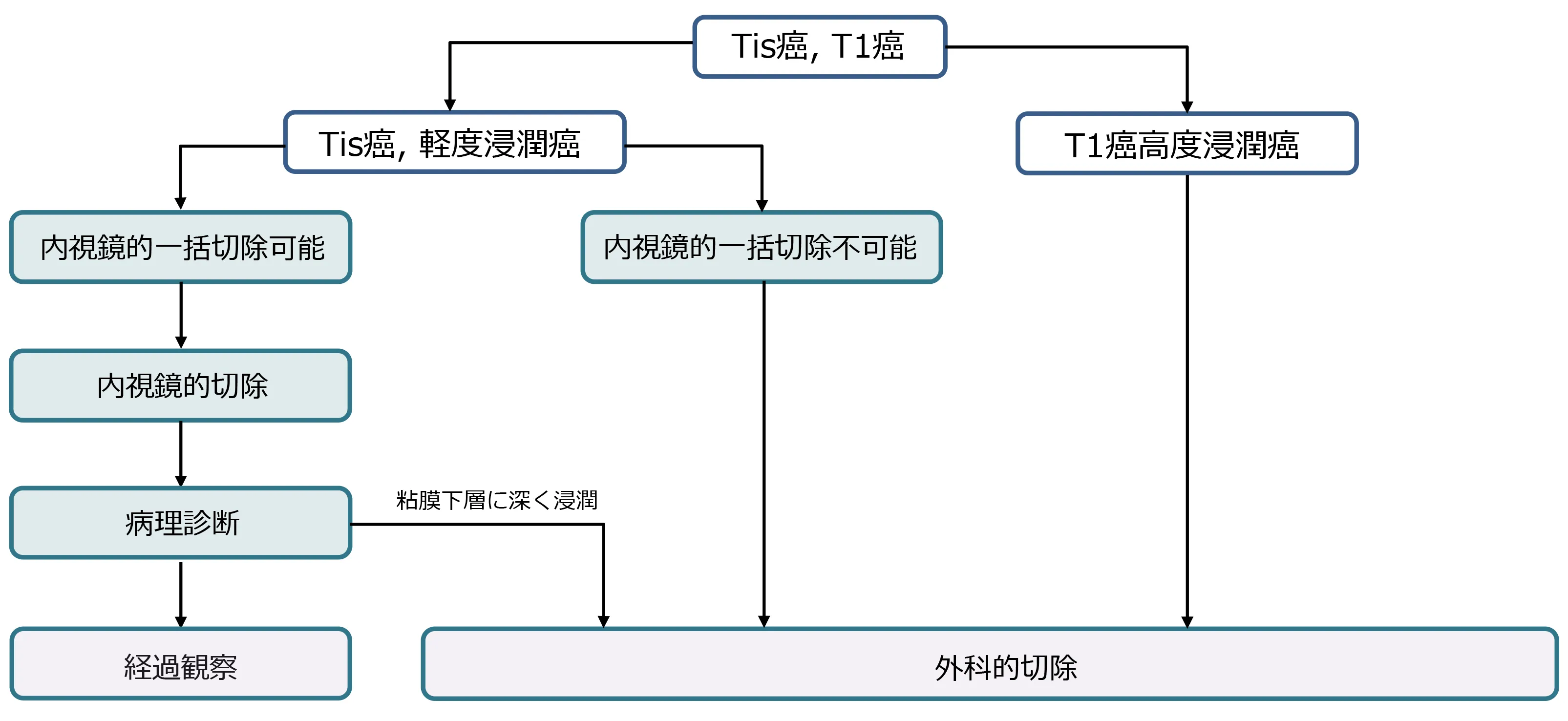
ステージ0~IIIの治療方針
ステージ0~Ⅰで内視鏡治療が困難ながんや、ステージⅡ、Ⅲのがんには手術治療が行われます。リンパ節転移の可能性がある場合は、腸の切除だけでなくリンパ節郭清も行います。再発の可能性が高いがんなどには、術後に補助化学療法が行われます。
ステージIVの治療方針
ステージⅣ大腸癌とは、肝転移、肺転移、腹膜転移、脳転移、遠隔リンパ節転移、その他の転移(骨、副腎、脾など)を伴う同時性、遠隔転移のある大腸がんです。
大腸癌研究会の全国登録2000~2004年における同時性遠隔転移の頻度は、
肝臓(10.9%)、肺(2.4%)、腹膜(4.5%)、骨(0.4%)、脳(0.0%)、Virchow(0.1%)、その他(1.2%)、でした。StageⅣ大腸癌の場合、手術治療、化学療法や放射線療法などを併用して、原発巣の根治切除と遠隔転移の切除を考慮します。
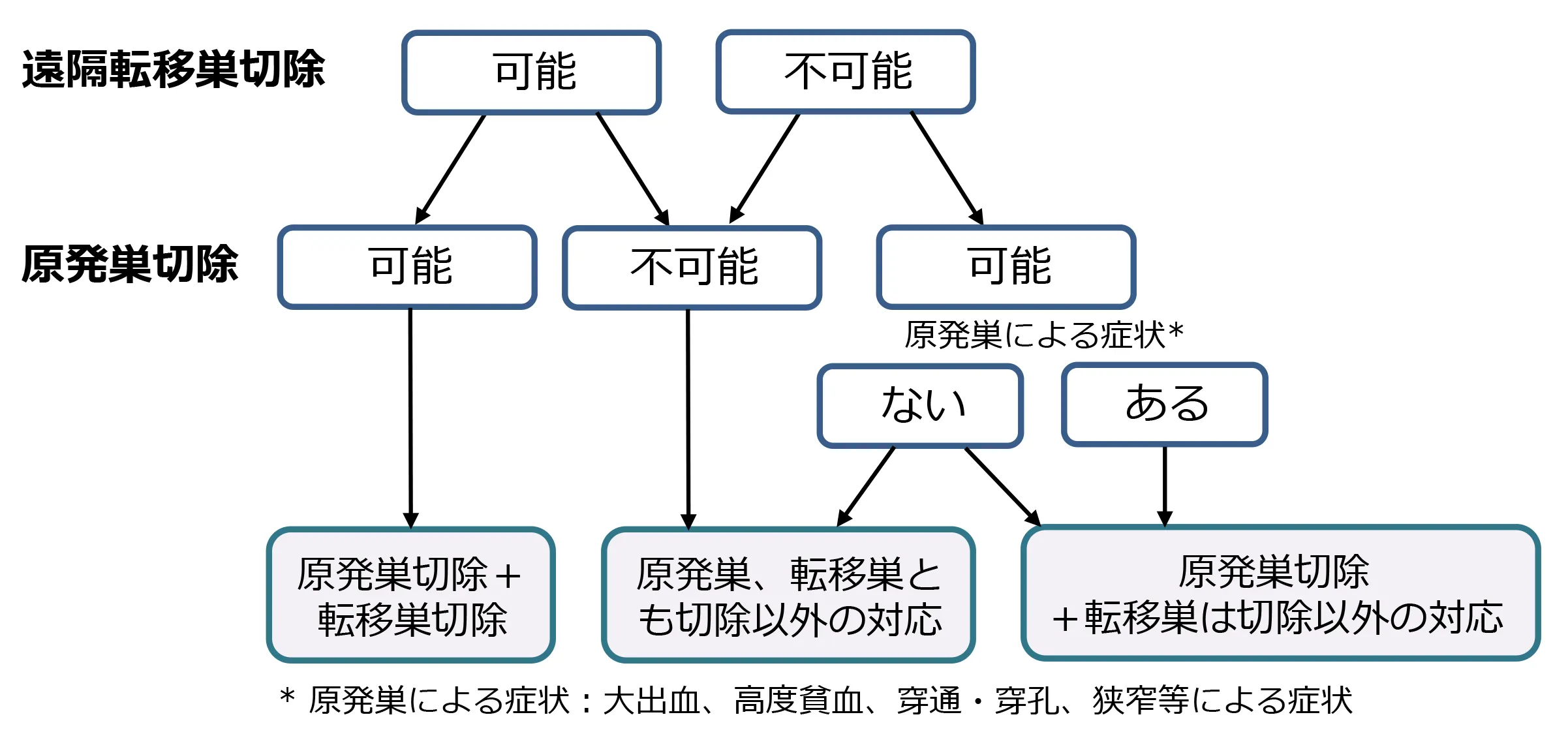
※図は大腸癌治療ガイドライン 2019年版より引用
大腸がんの転移の仕方(経路)には、大きく分けて次の3種類があります。
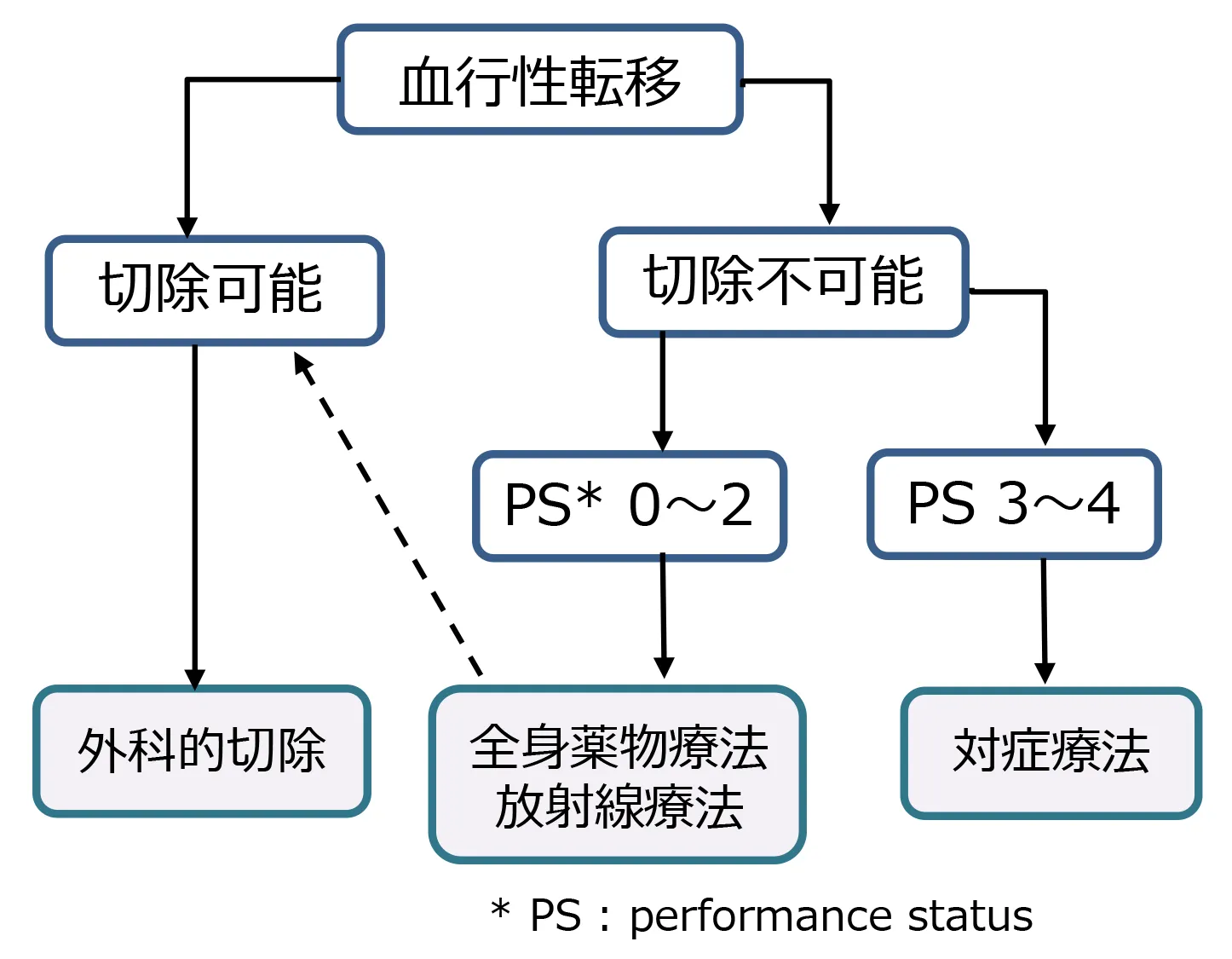
血行性転移
胃や腸から流れ出る血液は肝臓に流れます。がん細胞が血液に乗って流れていくことで肝臓や肺への転移は起こります。このような転移を血行性転移といいます。大腸がんが転移する臓器は肝臓が最も多く、次に多いのが肺です。そのほか、骨や脳に転移することもあります。
播種
腹膜播種は、がんが大腸の漿膜の外側に出てきた場合に、そこからがん細胞が腹腔内に散らばって、腹膜などに生じる転移です。おなかの中全体で広がるように増殖すると「腹膜播種」または「がん性腹膜炎」と呼びます。
リンパ行性転移
がん細胞が大きくなるにつれて、大腸の壁の中にあるリンパ管に入り込んできます。リンパ管の流れのなかのリンパ節には、免疫の働きによって病原体を攻撃し排除する機能があります。
しかし、がん細胞がリンパ節での攻撃に打ち勝つと、そのリンパ節の中で増殖を始めます。これを「血リンパ節転移」といいます。リンパ管は全身に張り巡らされているので、リンパ管を通じて次のリンパ節に流れていき、そこでまた増殖します。このような転移を「リンパ行性転移」といいます。
再発大腸癌の治療方針

再発大腸癌の治療目的は、予後向上とQOL(Quality of Life、生活の質)の改善となります。
治療法としては、手術療法、全身薬物療法、放射線療法などがあります。
2臓器以上に再発があっても切除可能ならば、手術療法を考慮します。
大腸癌研究会の全国登録「2007年症例」における再発部位の頻度は、
大腸がん
肝臓(7.2%)、肺(3.9%)、腹膜(2.5%)、局所(0.7%)、吻合部(1.0%)、その他(4.0%)
直腸がん
肝臓(7.0%)、肺(8.1%)、腹膜(1.1%)、局所(4.1%)、吻合部(1.3%)、その他(6.1%)
外科治療
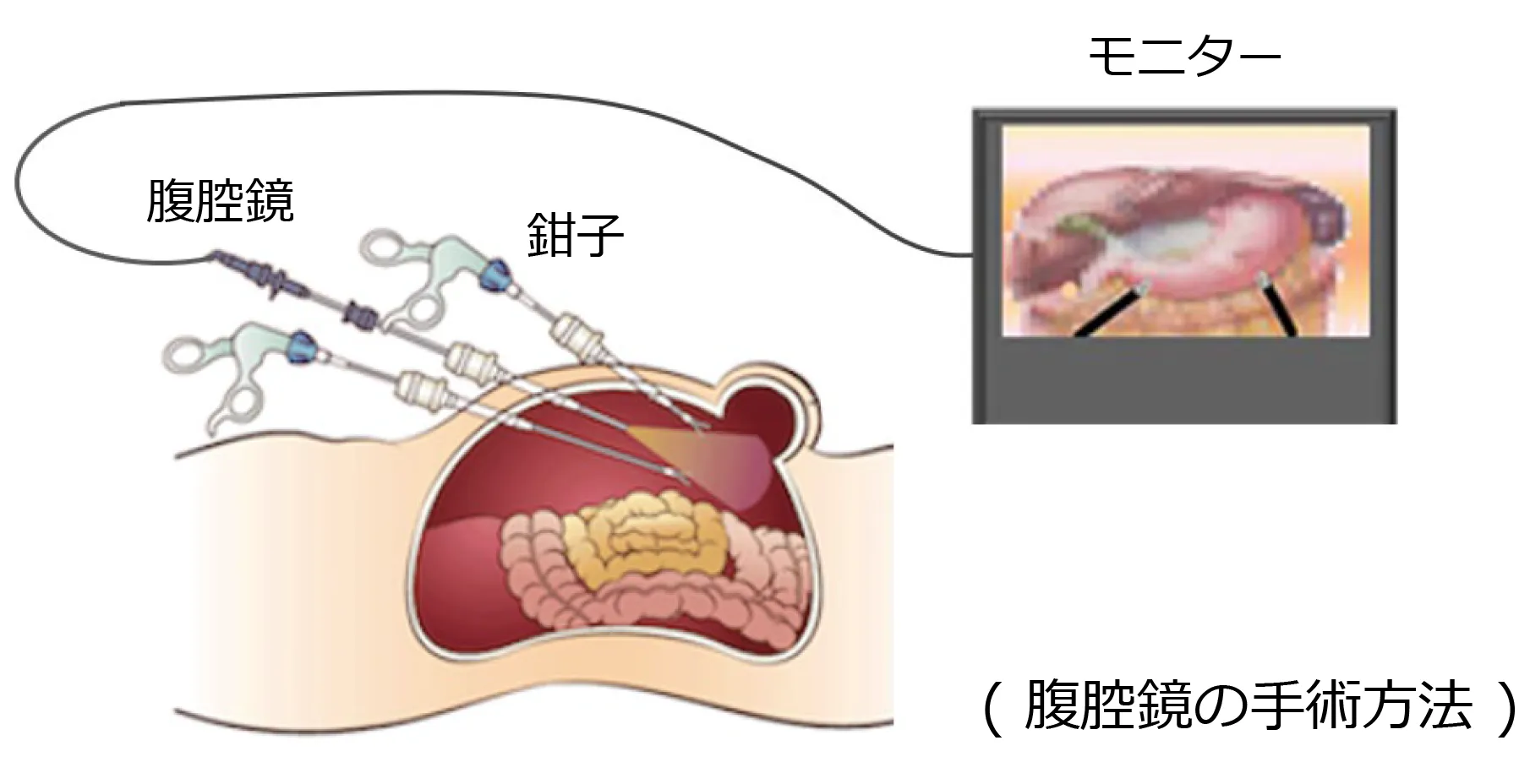
大腸・直腸がんに対する治療法で最も一般的なのが手術による治療です。
そのほか、内視鏡治療、抗がん剤を用いた薬物療法があり、また放射線療法もありますが一般的ではありません。
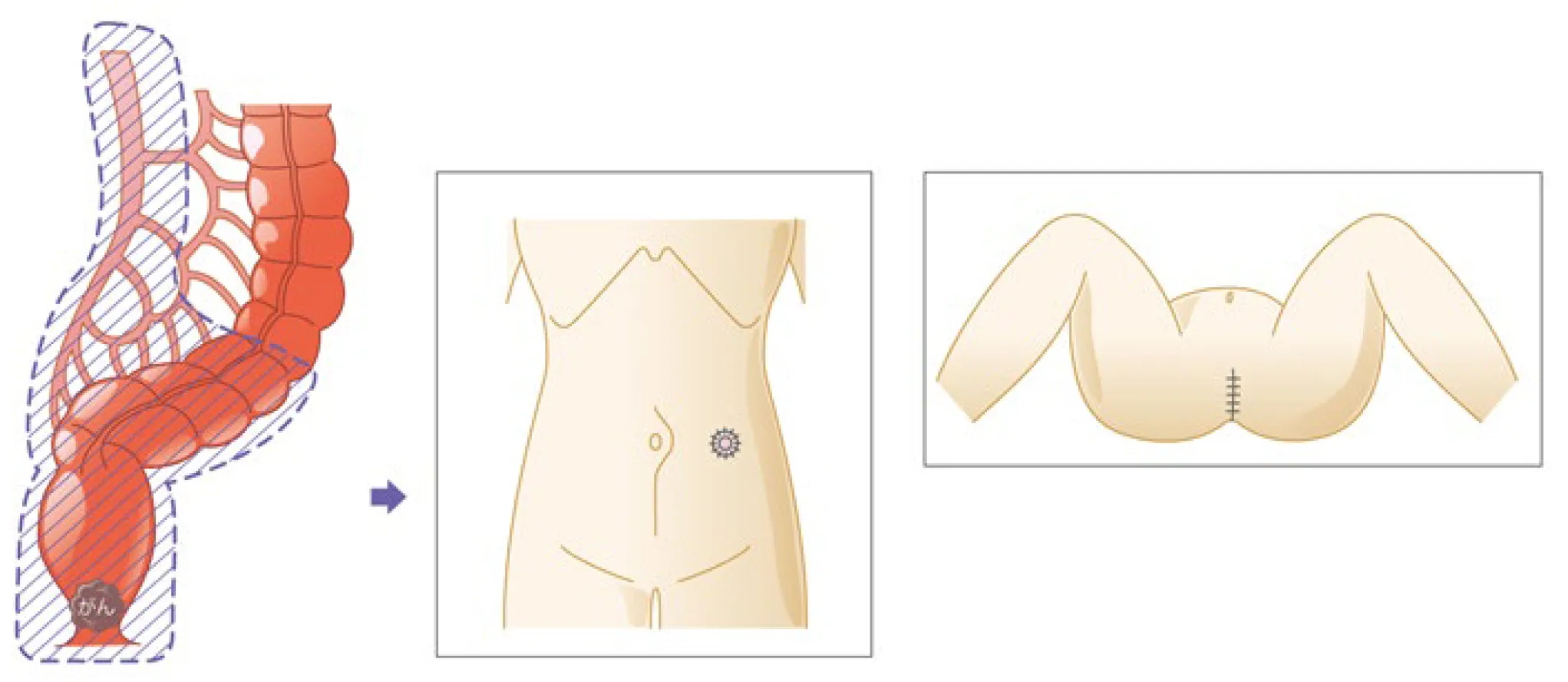
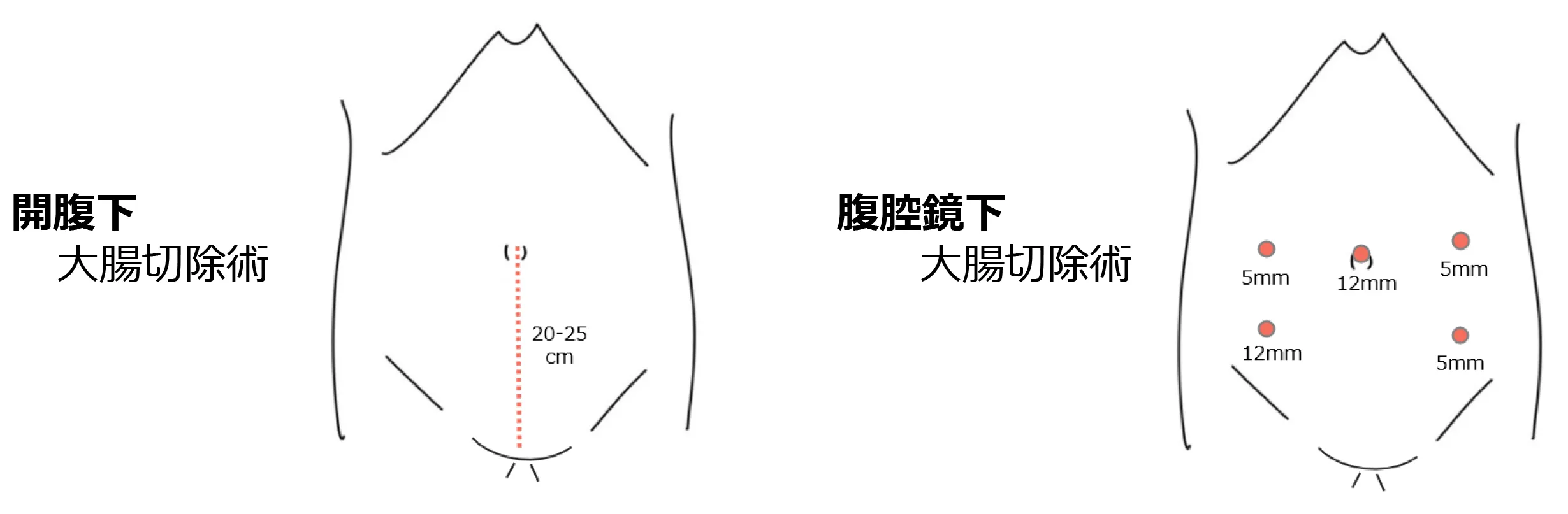
大腸がんの手術は基本的にがんになった腸管を取り除きます。手術は従来の開腹手術よりも、全身麻酔下でお腹に穴を開けて行う腹腔鏡下大腸切除術が第一選択の術式になっています。
腹腔鏡下大腸切除術では、お臍に約1cmの切開をして炭酸ガスを注入してお腹を膨らませます。鉗子などの手術器具4本とカメラを使用して、がんの部分と腸管を体外に取り出します。
おなかの傷は5~6ヶ所で、傷が小さいので体への負担が軽く早期社会復帰が可能です。
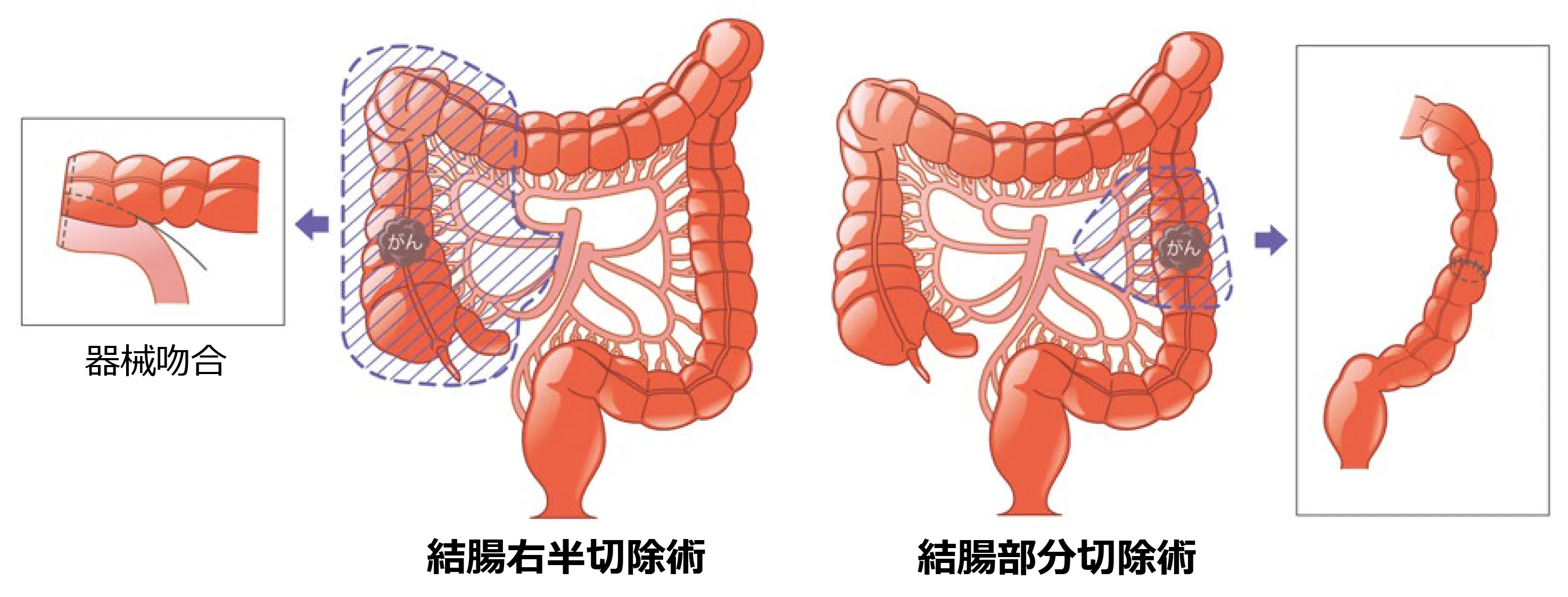
大腸がんの手術
癌の発生部位、大きさによって、大腸の切除範囲が変わります。
がんの位置より約10cm離して腸管を切除するとともに、腫瘍を栄養している血管に沿って認めるリンパ節も同時に切除します。リンパ節を切除する範囲はがんの進行度により変わります。再建法は手縫いによる吻合、器械吻合がありそれぞれの切除部位に応じて行われます。
直腸がんの手術
直腸では、がんのできた位置により2種類の手術法が選択されます。
一つは自然肛門を温存した直腸切除術(括約筋温存手術)腫瘍より約2~3cm離して直腸を離断し吻合を行います。
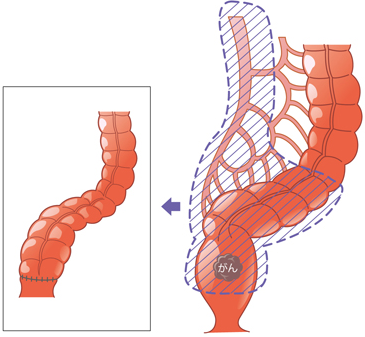
もう一つは肛門および括約筋も切除してしまう直腸切断術、自然肛門は失われてしまいますので、ストーマ(人工肛門)の造設が必要となります。
※図は日本消化器外科学会ホームページ(2020年4月)から引用
腹腔鏡下大腸・直腸切除術
近年、腹腔鏡下大腸切除術は全国的に急速に普及しており、適応も拡大傾向にあります。当院でも最新の腹腔鏡システムを導入し、より安全かつ低侵襲な手術を提供できるように工夫しております。
腹腔鏡下大腸手術のメリット
- 手術創が小さく、美容面で優れる
- 術後の痛みが少ない
- 術中の出血量が少ない
- 胃腸の回復が早い
- 早期に退院できる
- 術後の癒着が少ない
などが挙げられます。
当院の小腸・大腸・直腸手術の実施状況
下部消化管がんに対する腹腔鏡下手術
大腸・直腸がんに対する腹腔鏡手術は、安全性が確認され、現在は保険給付の対象となっています。しかし、技術的難易度も高く施設ごとの適応は違います。
当院では、日本消化器外科学会専門医・指導医、日本内視鏡外科学会技術認定医である医師により、安全に手術できる様に体制を整えています。手術に関しては、待機手術の95%以上を腹腔鏡手術で行っております。
がんの手術にとどまらず、ほとんどの消化管手術において腹腔鏡手術を導入しており、症例に応じて根治性を考慮したうえで腹腔鏡手術を積極的に実施しています。近年では、吻合は体腔内吻合にて行い、創をできるかぎり小さくした完全腹腔鏡手術を行っています。
【日本消化器外科学会HP】(※)消化器外科専門医を検索する >>
【日本内視鏡外科学会HP】(※)技術認定医 >>(ログインが必要です)
下部消化管がんに対する腹腔鏡下手術の特徴
腹腔鏡下手術での視野展開・血管処理
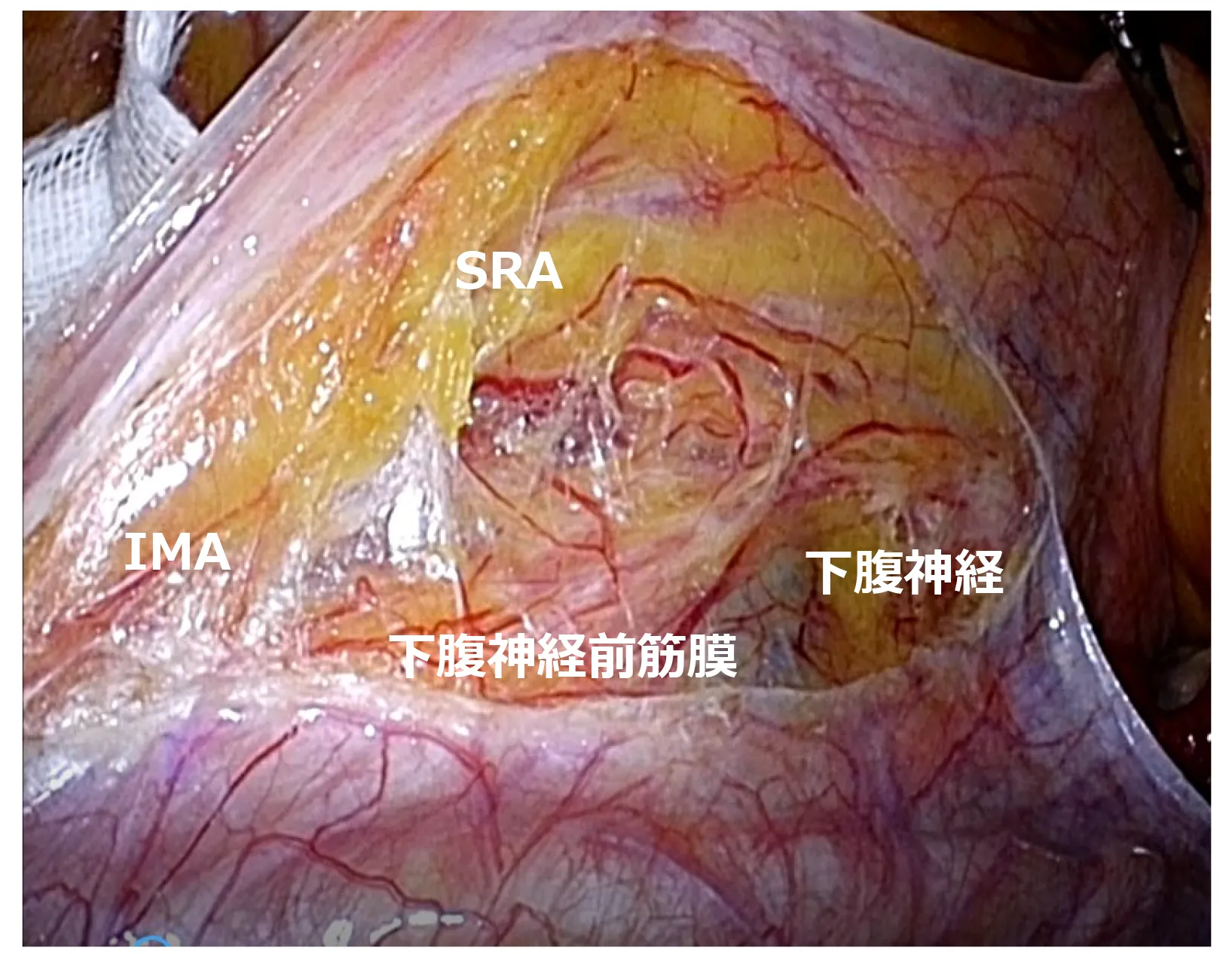
骨盤内は狭く、視野が悪くなりますが、腹腔鏡を用いることで、拡大視効果により微細な血管や神経などが明瞭にみえます。
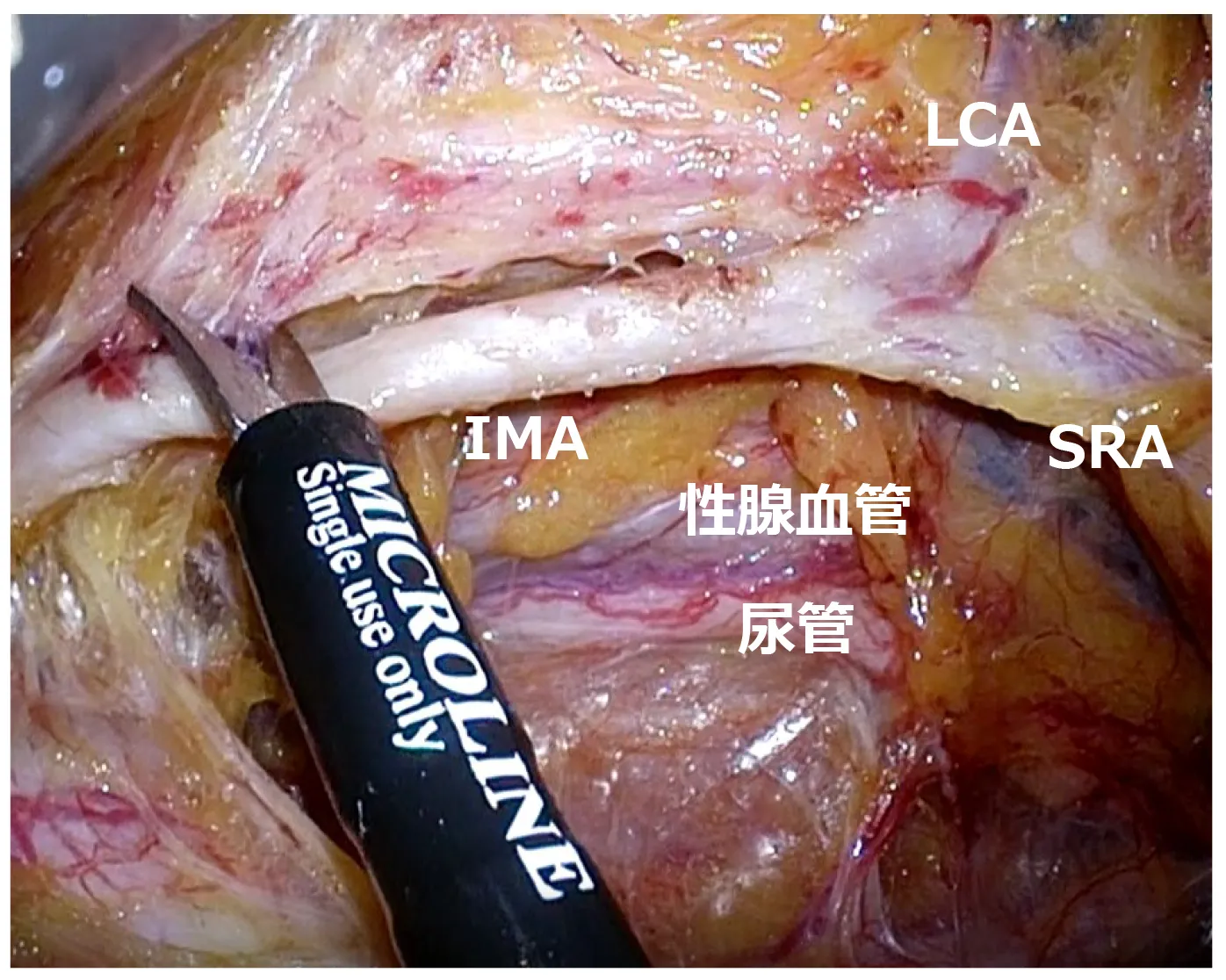
腹腔鏡の拡大視効果によって、血管の切離なども安全に行うことができます。
術前3D血管シミュレーション
当院では3D画像解析システムを導入し、術前にシミュレーションを行っています。
腫瘍の存在部位、腫瘍と血管との位置関係を手術前に把握することで、安全および合理的な大腸切除を行います。
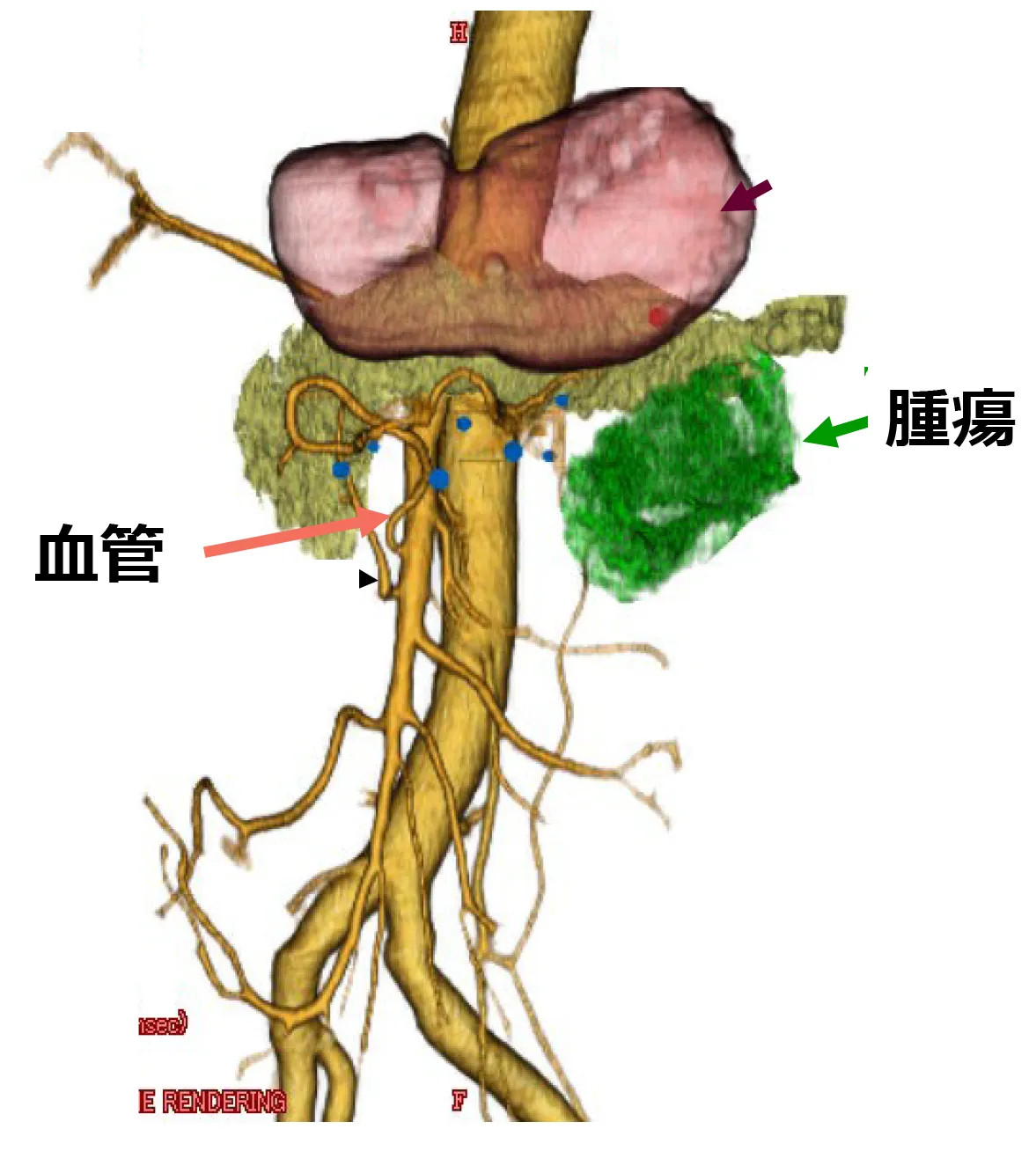
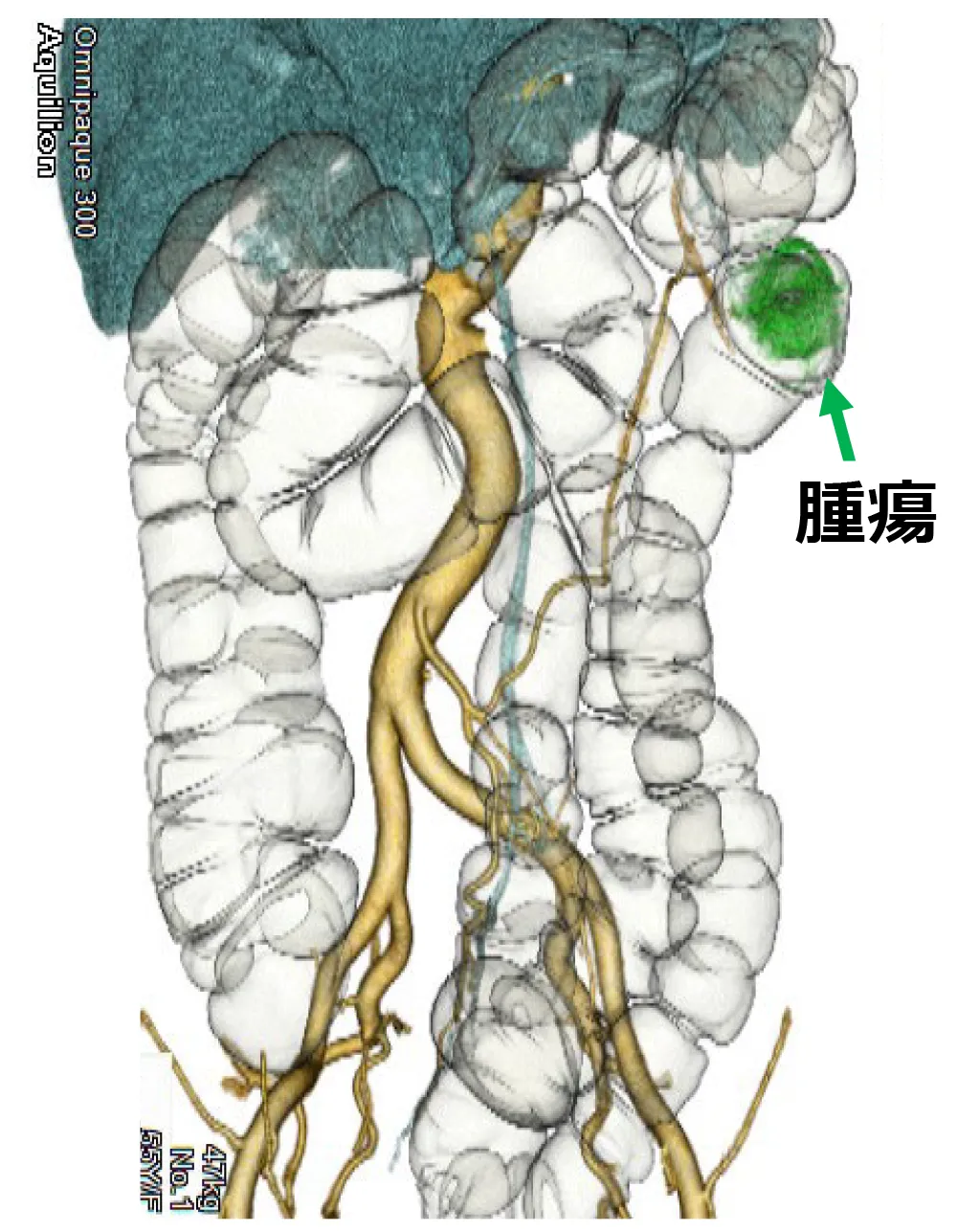
1.内視鏡治療
一部の早期大腸・直腸がんに対しては内視鏡を使ってがんを切除します。
ただしリンパ節転移の可能性のある人に対しては行えません。
当院では大腸癌治療ガイドラインに沿った適応で内視鏡治療を行っています。
2.放射線治療
根治する可能性は非常に低く、再発予防や人工肛門を避ける目的で行われることがほとんどです。
ほかには、骨転移に対する疼痛の軽減、病的骨折の予防や、脳転移に対する全脳照射などが行われます。
3.薬物医療
切除不能進行・再発大腸癌に対する化学療法は、最近の進歩により高い腫瘍縮小効果を実現できるようになりました。しかし、化学療法による完全治癒は現時点では困難であり、生存期間の中央値はおおよそ8ヶ月です。癌の進行に伴う臨床症状発現時期の遅延および生存期間の延長が当面の治療目標となります。
4.術後補助療法
術後補助化学療法とは、治癒切除後の微小遺残腫瘍による再発を予防し予後を改善する目的として行われる化学療法です。
手術からの回復を待って、術後8週間以内を目標に行います。
ステージIIIまたはステージIIの結腸がんで、再発の可能性が高いがんに行います。
補助化学療法を行うには、肝臓や腎臓などの重要な臓器の機能が保たれていることが必要条件です。
以下の6つのうちいずれかを6ヶ月間行うのが一般的です。
- 内服でのカペシタビン
- 内服でのTS-1
- 内服でのUFT+ロイコボリン錠
- 注射または持続静脈投与による5-FU+ロイコボリン
- 持続静脈投与による5-FU+ロイコボリン+オキサリプラチン
- カペシタビンの内服とオキサリプラチンの持続静脈投与
大腸がんの転移・再発治療
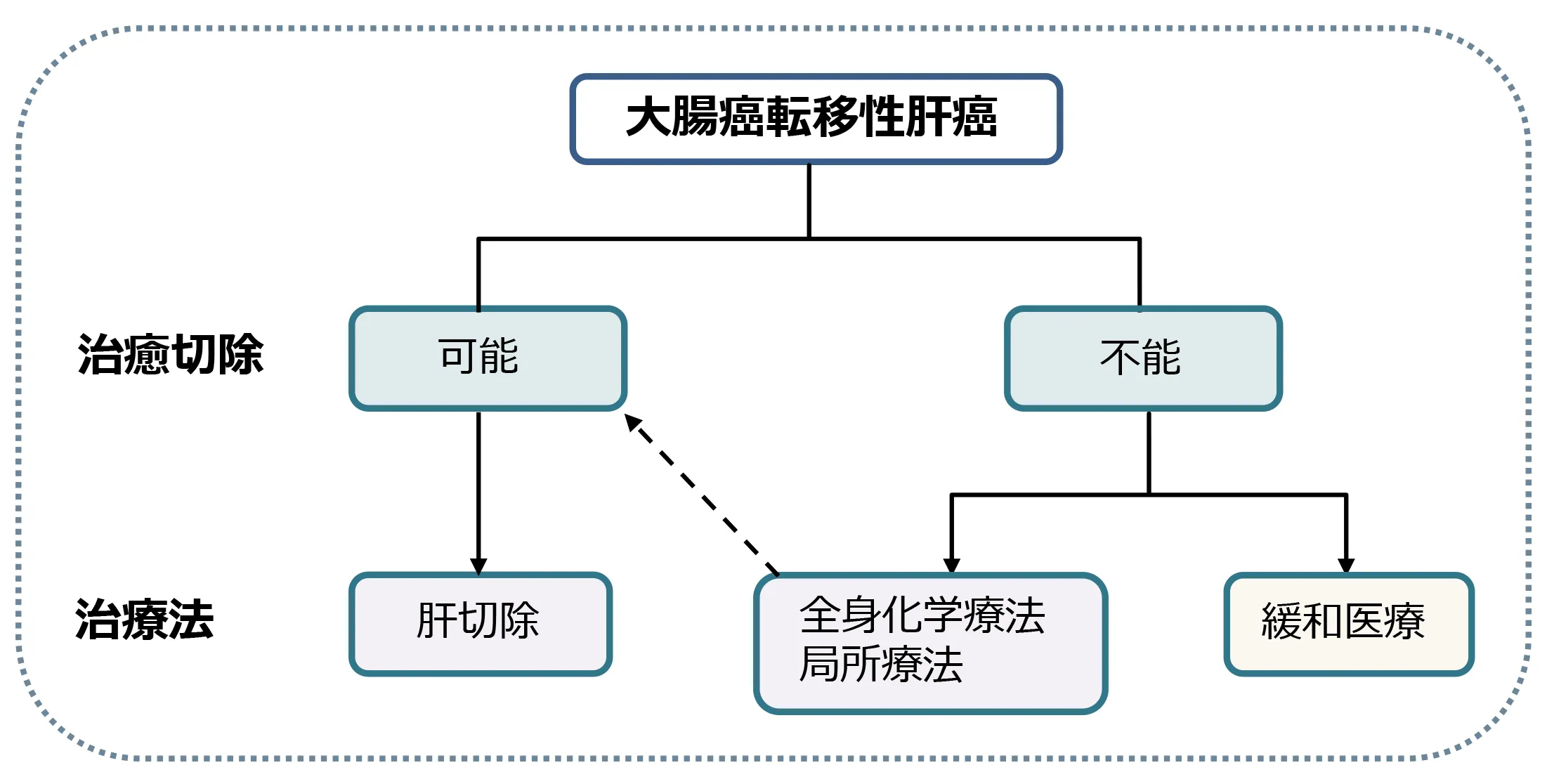
大腸癌の転移性肝癌に対して、肝切除術が治療の第一選択であるとされています。
「大腸癌診療ガイドライン」でも、根治切除可能な転移性肝癌に対しては肝切除術が推奨されると明記されています。
当科では、腫瘍個数に関係なく、以下の条件を満たせば手術適応としています。
- 耐術可能
- 原発巣が制御されているか、制御可能
- 肝外転移がないか、制御可能
- 肝転移巣の根治切除が可能
- 十分な残肝機能の保持
切除不能な転移性肝癌
他院で、切除不能な転移性肝癌、いわゆる“病気が進行しすぎていて手術ができない”、“予後は数ヶ月です”と言われた転移性肝癌の患者さんも多く来院されます。
しかし、治るためには、どこかのタイミングでがん病巣をすべて切除する手術治療が必要です。
当院では、切除不能な転移性肝癌に対して、
- 門脈塞栓術を行い、残る予定の肝臓を大きくしてから肝切除を行い、全腫瘍を切除する
- 化学療法を施行し、腫瘍を小さくした後に肝切除を行い、残存している腫瘍を切除する
(コンバージョン手術) - 2度に分けて(2期的)肝切除を行い、全ての腫瘍を切除する
(状況によっては、マイクロ波凝固壊死療法やラジオ波焼灼療法を併用)
などの治療により、がんの根治を目標にしています。
化学療法単独での治療には限界があり、がん細胞を完全には死滅できません。そこで、さまざまな治療方法を併用することで、切除不能とされる転移性肝癌も根治を目指すことが可能となります。
大腸癌の転移性肺癌
大腸癌の肺転移に対して、肺切除、全身薬物療法と放射線療法があります。
肺転移巣を残すところなく切除可能であれば肺切除を考慮します。
大腸癌の脳転移
大腸癌の脳転移に対して、手術療法や放射線療法があります。
治療効果が期待される病変に対して治療を行います。
大腸癌の骨転移
骨転移に対しては、抗炎症薬、鎮痛薬、放射線療法やインターベンション療法などを組み合わせて行います。
とくに、疼痛の軽減、病的骨折の予防、脊椎麻痺の予防と治療を目的として放射線療法を考慮します。
大腸癌のその他の転移
切除可能な場合には手術による切除、もしくは薬物療法や放射線療法を考慮します。
しかし、全身状態が良くない場合には適切な緩和医療を行います。
薬物療法
薬物療法は、イリノテカン(CPT-11)やオキサリプラチン(L-OHP)など新規抗癌剤と、ここ数年の分子標的治療薬の導入により最近10年で格段の進歩を遂げています。治療成績は大きく延び、化学療法は新しい時代を迎えたといえます。それにより、近年、切除不能な大腸癌肝転移症例に対し化学療法を施行し、腫瘍が縮小した後に行う手術が注目されています。
そこで、切除不能進行・再発症例に対して術前化学療法を施行することにより転移巣の大きさ・数を改善させて肝切除を安全に行うといった集学的治療にも積極的に取り組んでいます。
治療効果
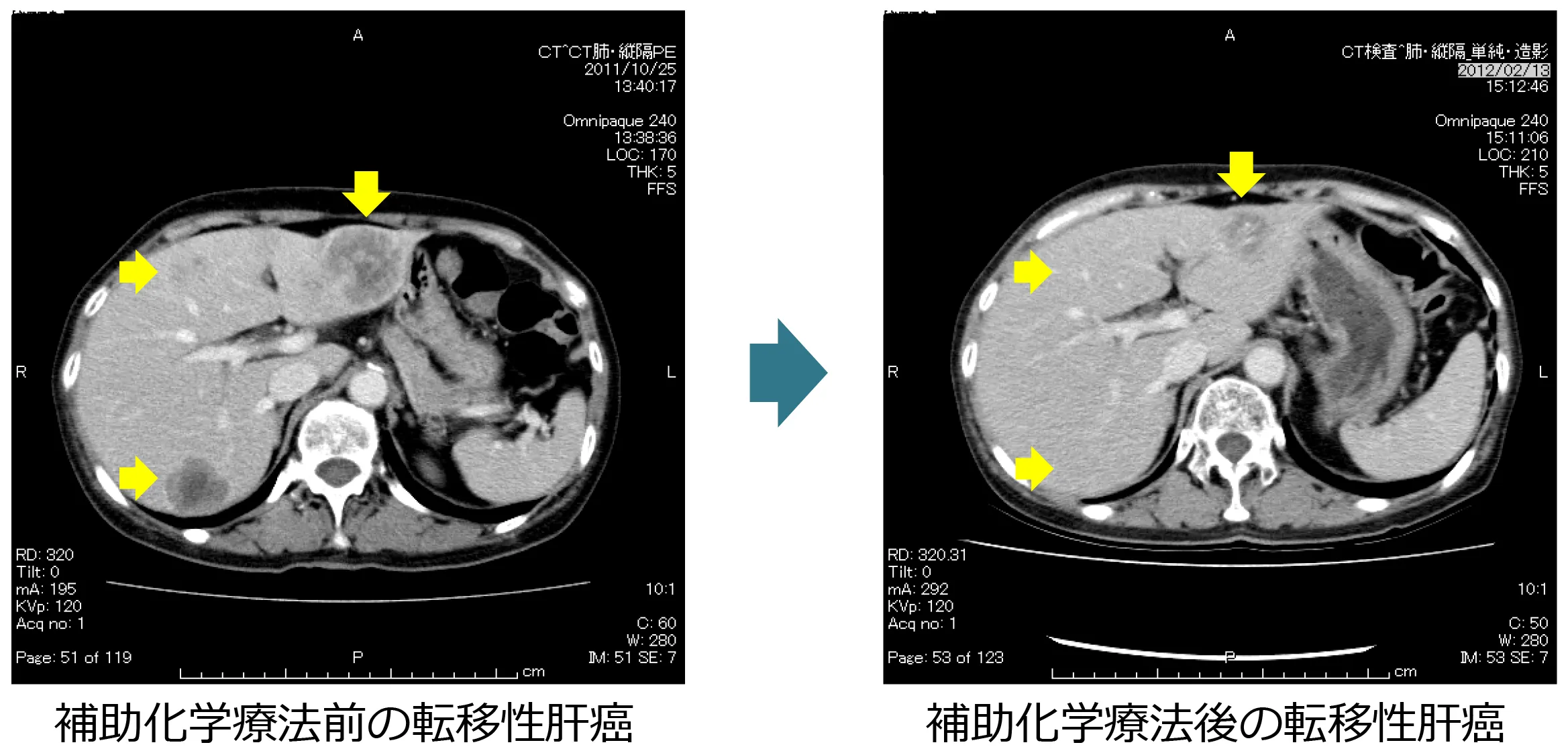
薬物療法に使用する薬剤
- 抗がん剤
がん細胞の遺伝子(DNA)の働きを妨げることなどで、がん細胞の増殖を抑えたり、死滅させたりする働きがあります。一方で、正常な細胞の働きも妨げてしまうため、様々な副作用があらわれます。 - 分子標的薬
がん細胞だけが持つ特徴などを目印にして、がん細胞だけを攻撃する薬です。従来型の抗がん剤にみられる副作用は少ないですが、分子標的薬特有の副作用がみられます。 - 免疫チェックポイント阻害薬
免疫チェックポイント阻害薬は、がん細胞を攻撃する免疫細胞にブレーキをかけてしまうPD-1あるいはPD-L1にくっついて、ブレーキを外し、免疫細胞の働きを強めて、がん細胞を攻撃できるようになります。
免疫は体の中の異物を除去するのに有効な仕組みですが、がん細胞を攻撃する免疫細胞の『PD-1』と、がん細胞が出している『PD-L1』がくっつくと、免疫細胞ががん細胞を攻撃できなくなります。この機構を京都大学の本庶佑先生が解明し、2018年にノーベル医学・生理学賞を受賞しました。
大腸癌の化学療法には、切除不能な進行再発大腸癌に対する全身化学療法と、手術後の再発を予防するための補助化学療法があります。これらの抗がん剤治療には多くの方法がありますが、基本として広く使われているのがFOLFOX療法とFOLFIRI療法です。さらに、最近では分子標的薬や免疫チェックポイント阻害薬も使うことができるようになり、化学療法が一段と効くようになってきました。
治療効果
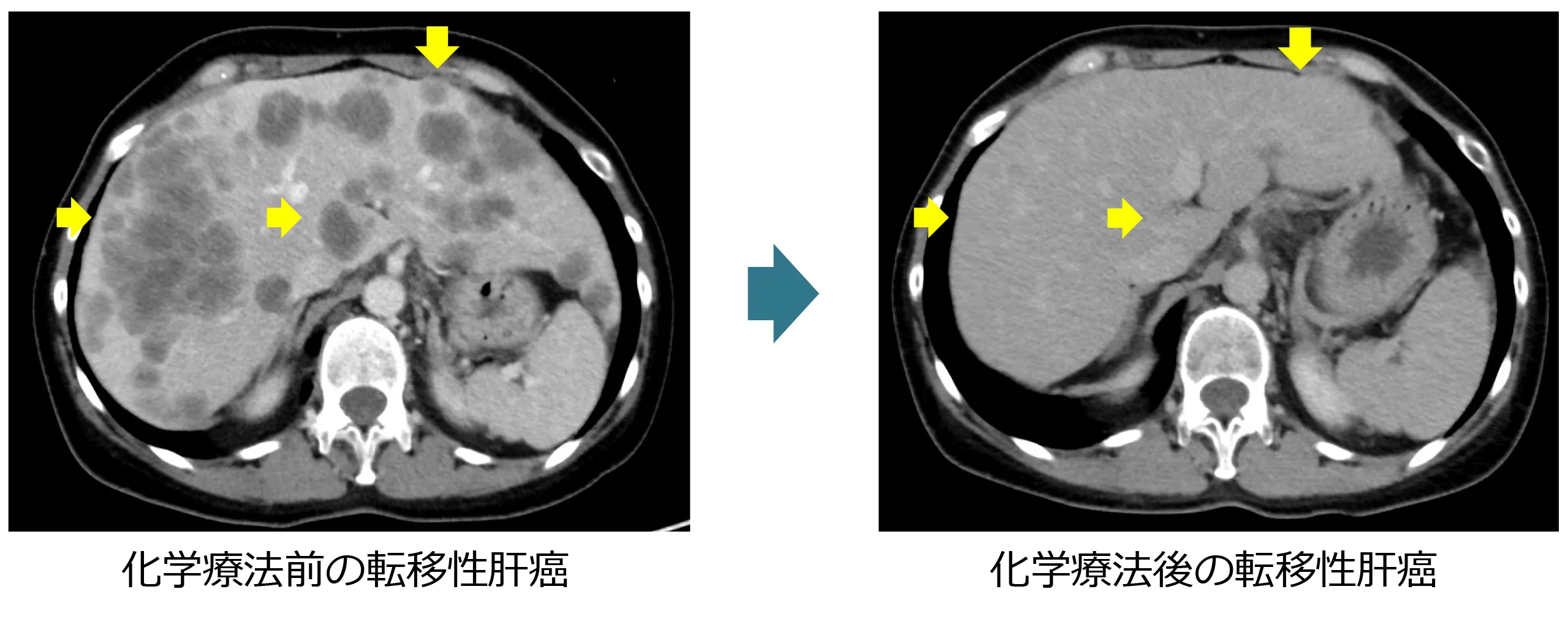
(例)mFOLFOX6+分子標的薬療法
治療スケジュール
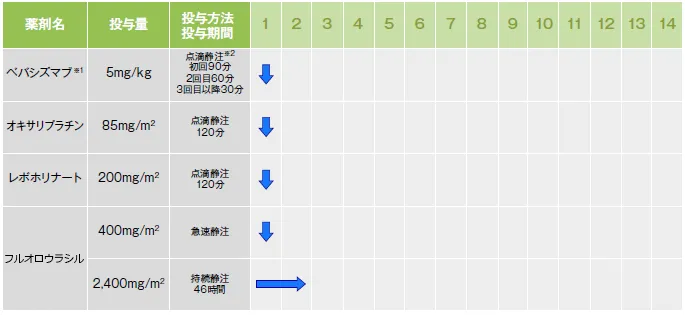
抗がん剤
・レボホリナート 200mg/m²/2h
・フルオロウラシル 400mg/m²
・フルオロウラシル 2,400mg/m²/46h
・オキサリプラチン 85mg/m²
分子標的薬
・ベバシズマブ 5mg/kg
当施設で行っているmFOLFOX6+ベバシズマブ療法の流れについて紹介します。
まず、ベバシズマブ(5mg/kg:体重1kg当たり)を30~90分かけて点滴します。次に、オキサリプラチン(85mg/m²:体表面積1m²当たり)とレボホリナートカルシウム(200mg/m²)を同時に2時間かけて点滴します。次は、フルオロウラシル(400mg/m²)を注射(急速静注)します。続いて、フルオロウラシル(2,400mg/m²)を約46時間かけて点滴します。この持続点滴には、携帯型ポンプを用います。
これが1コースで、これを2週間ごとに行います。
(例)FOLFIRI+分子標的薬療法
治療スケジュール
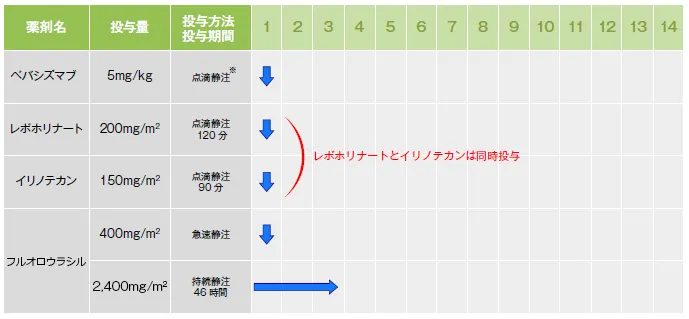
抗がん剤
・レボホリナート 200mg/m²/2h
・フルオロウラシル 400mg/m²
・フルオロウラシル 2,400mg/m²/46h
・イリノテカン 150mg/m²
分子標的薬
・ベバシズマブ 5mg/kg
次にFOLFIRI+ベバシズマブ療法の流れについて紹介します。
まず、ベバシズマブ(5mg/kg:体重1kg当たり)を30~90分かけて点滴します。次に、レボホリナートカルシウム(200mg/m²:体表面積1m²当たり)とイリノテカン(150mg/m²)を同時に2時間かけて点滴します。次は、フルオロウラシル(400mg/m²)を注射(急速静注)します。続いて、フルオロウラシル(2,400mg/m²)を約46時間かけて点滴します。これが1コースで、これを2週間ごとに行います。
(例)XELOX(CapeOX)+分子標的薬療法
治療スケジュール

抗がん剤
・オキサリプラチン 130mg/m²
・カペシタビン 2,000mg/m²
分子標的薬
・ベバシズマブ 7.5mg/kg
次に、XELOX+ベバシズマブ療法の流れについて紹介します。
まず、ベバシズマブ(7.5mg/kg:体重1kg当たり)を30~90分かけて点滴します。次に、オキサリプラチン(130mg/m²:体表面積1m²当たり)を2時間かけて点滴します。カペシタビン(2,000mg/m²)は1~14日目まで毎日(朝食後・夕食後)内服し、1週間休薬します。これが1コースで、これを3週間ごとに行います。
抗がん剤の副作用
抗がん剤は、分裂して増殖しているがん細胞に作用する薬です。
正常な細胞でも、分裂速度の速い血液細胞や口腔・胃腸粘膜、毛根の細胞などは、抗がん剤の作用の影響を受けやすいとされます。
そのため、副作用は高い頻度で起きる、といっても過言ではありません。副作用の程度には個人差がありますが、副作用を抑える薬や様々な工夫でなるべくこれを軽減するように努力をします。
副作用には自覚症状のないものもあります。抗がん剤治療を行っている間は、血液などの定期検査を実施して、副作用の早期発見に努めます。さらに、がん細胞にも抗がん剤に対して強いものと弱いものがあって、効果に個人差があります。副作用が強く、治療を行うことが危険な場合もあります。
現在、消化器がんに使用できる抗がん剤には何種類もあり、各々特性が異なりますので、不都合が生じた場合(がんの進行や強い副作用など)には抗がん剤の変更が必要です。
副作用と思ったら、医師や看護師に遠慮なく申し出てください。
抗がん剤の変更や減量・中止などについて相談させていただきます。
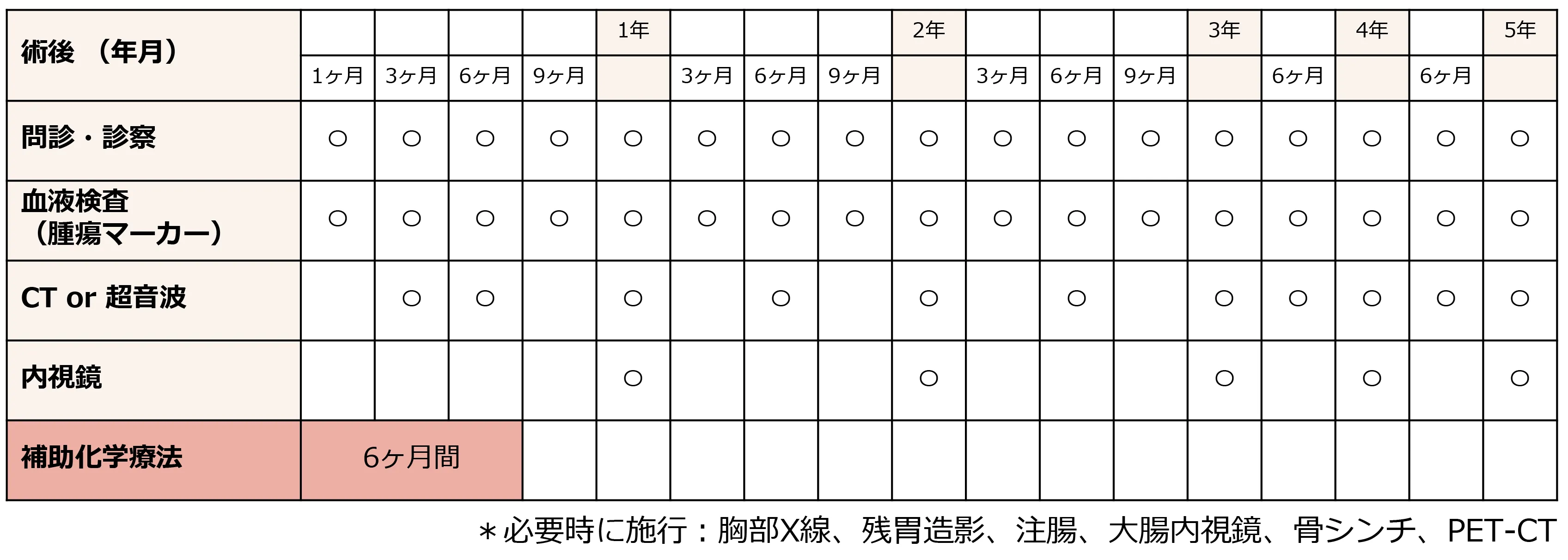
大腸がん手術後のフォローアップ
大腸・直腸がん手術後の生活指導および再発リスクに応じて計画的にフォローアップが必要となります。当院では、術後は5年間以上のフォローアップを原則としています。